مراحل بارداری و لقاح IVF
لقاح مصنوعی یا (In vitro Fertilization (IVF یکی از رایجترین و موفقترین روشهای درمانی نازایی در جهان است. لقاح مصنوعی که به آن لقاح آزمایشگاهی هم میگویند، برای غلبه بر طیف وسیعی از مشکلات نازایی زوجین استفاده میشود، که توسط آن یک تخمک و اسپرم در خارج از بدن و در یک آزمایشگاه تخصصی پیوند داده میشوند.
قبل از انتقال جنین به رحم زن، تخمک بارور شده (جنین) برای چند روز در یک محیط محافظت شده رشد میکند و احتمال وقوع حاملگی را افزایش میدهد.
این مقاله شما را با نحوه عملکرد IVF آشنا میکند.
چه کسانی ممکن است به IVF توصیه شوند؟
- زنانی که لوله های فالوپی مسدود یا آسیب دیده دارند.
- افرادی که مشکلات باروری غیر قابل توضیح دارند ، یا درمانهای دیگری را انجام داده اند که ناموفق بوده اند.
- مردانی که تعداد اسپرم کم دارند یا تعداد اسپرم بالایی دارند با شکل یا حرکتی غیر طبیعی. در مواردی که این مشکلات جدی باشد ، یک روش اضافی (تزریق اسپرم داخل سیتوپلاسمی یا ICSI) ممکن است لازم باشد.
- زنانی که در تخمک گذاری مشکل دارند.
- زنان مسن که با درمان های تهاجمی کمتر احتمال موفقیت بیشتری دارند.
- افراد مبتلا به اختلال ژنتیکی
- سل دستگاه تناسلی
- شکستهای IUI مکرر
همه مشکلات ناباروری به روش درمانی IVF احتیاج ندارند. به عنوان مثال ، برخی از انواع بیماری زنان ممکن است به تنهایی با درمان دارویی اصلاح شوند ، بنابراین مهم است که شما قبل از انجام آن بررسی های لازم را انجام دهید.
IVF ممکن است برای بعضی از افراد مناسب نباشد خصوصا در مورد زنان مسن ، یا کسانی که در معرض یائسگی زودرس هستند. باید در مورد شانس خود برای موفقیت در IVF با پزشک خود صحبت کنید.
IVF چقدر ایمن است؟
IVF روشی بسیار بی خطر است و بیشتر کسانی که کاندید این روش هستند ، از نظر سلامتی یا بارداری مشکلی ندارند.

موارد ریسک پذیر روش بارداری IVF
- سندرم هیپerstimulation تخمدان (یک واکنش شدید به داروهای باروری)
- داشتن یک بارداری یا تولد چندگانه (دوقلوها ، سه قلو یا بیشتر) ، که می تواند مشکلات جدی برای سلامتی مادر و نوزادان ایجاد کند
- بارداری خارج رحمی
- نقایص احتمالی هنگام تولد (این موارد نادر است و تحقیقات هنوز هم ادامه دارد).
بسیار مهم است که همه خطرات ناشی از IVF را قبلا بدانید.
IVF چقدر موفق است؟
مانند همه درمان های ناباروری ، میزان موفقیت IVF به سن زن و علت ناباروری بستگی دارد.
درصدهای زیر ، میانگین احتمال تولد از درمان IVF بسته به سن زن را نشان می دهد. این ارقام مربوط به زنانی است که از تخمک های خود و اسپرم شریک زندگی خود و از معیار انتقال جنین استفاده می کنند.
- زیر 35: 29٪
- 35-37: 23٪
- 38-39: 15٪
- 40-42: 9٪
- 43-44: 3٪
- بیش از 44: 2٪.
آماده سازی چرخه IVF، آزمایش و تحریک تخمدان
قبل از IVF ، لوله های رحمی و فالوپ ارزیابی خواهد شد تا مطمئن شوند مشکلی وجود ندارد که نیاز به جراحی داشته باشد. آزمایش قبل از چرخه IVF شامل آزمایش های هورمونی برای ارزیابی عملکرد تیروئید و تخمدان ، کیست تخمدان، غربالگری هر دو شریک برای عفونت مقاربتی و تجزیه و تحلیل مایع منی مرد است.
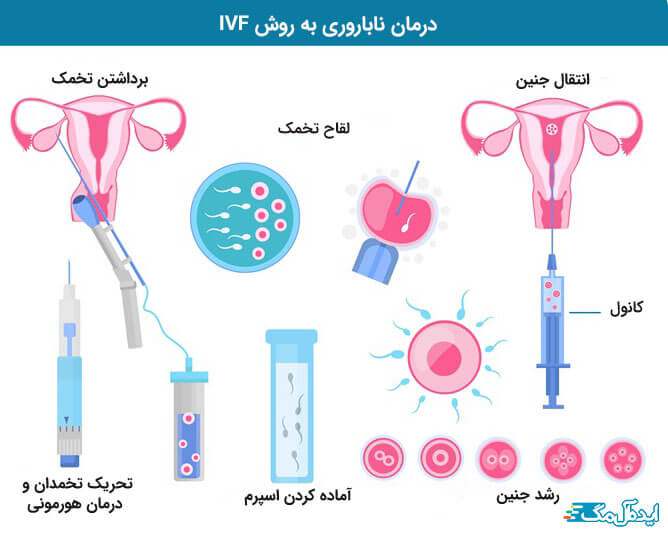
حتی اگر تخمک گذاری طبیعی باشد، از داروهای باروری برای تولید بیش از یک تخمک استفاده میشود؛ زیرا احتمال بارداری با تعداد زیادی تخمک بیشتر است.
به طور متوسط 10 تا 20 تخمک برای IVF بازیابی می شود. با این حال ، همه آنها قابل استفاده نیستند تنها در حدود دو سوم بلوغ مناسب دارند.
پزشک سعی می کند حداکثر تعداد تخمک را در ضمن محافظت در برابر ابتلا به سندرم هایپر تحریک تخمدان (OHSS) به دست آورد. داروهای باروری برای IVF معمولاً تزریق می شوند ، و برای بهترین نتیجه ، اغلب با استفاده از تست های هورمونی و سونوگرافی واژینال کنترل می شوند. هنگامی که سونوگرافی تشخیص داد که تعداد کافی فولیکول وجود دارد و سطح استروژن در حد مناسب است ، محرکی از hCG یا داروهای دیگر دریافت خواهید کرد.
داروها جایگزین هورمون طبیعی، لوتئین کننده هستند که باعث بلوغ تخمک می شود ، و تخمک ها قادر به باروری می شوند.
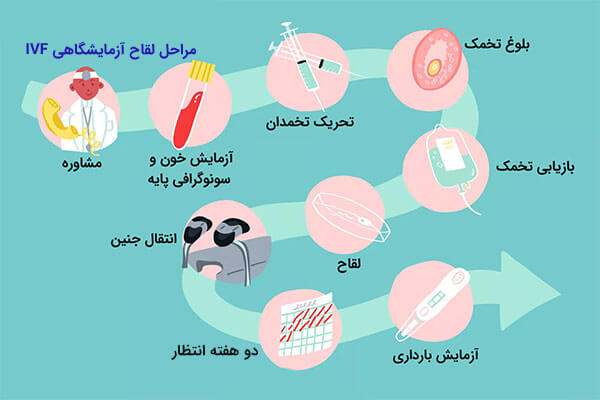
فرآیند بارداری IVF مرحله به مرحله
هر چرخه درمان IVF حدود شش هفته طول می کشد.
مرحله 1: پزشک متخصص سابقه پزشکی و کلیه تحقیقات و معالجه قبلی را بررسی می کند. زن و شوهر هر دو با متخصص ملاقات می کنند. آنها تاریخچه پزشکی ، کلیه تحقیقات و معالجات قبلی را مرور می کنند و مشاوره اولیه در مورد گزینه های درمانی ارائه می شود.
مرحله 2: برنامه درمانی در جلسه دوم مشخص می شود فرمهای رضایت امضا می شوند
مرحله 3: درمان شروع می شود
داروهای موردنیاز ارائه می شود ، جدول زمانی چرخه درمان توضیح داده می شود و نحوه استفاده از تزریق هورمون تحریک کننده فولیکول (FSH) نشان داده می شود. توصیه می کنیم شما و شریک زندگیتان در این قرار ملاقات شرکت کنید.
مرحله 4: تحریک هورمون
FSH از طریق یک سرنگ دیابتی توزیع می شود و تخمدان ها را بیشتر از حد معمول تحریک می کند. هنگامی که بتوان تخمک بیشتری جمع کرد ، شانس بیشتری برای دستیابی به لقاح و بارداری وجود دارد.
مرحله 5: نظارت بر درمان
در طول چرخه ، آزمایش خون منظم میزان هورمون، و سونوگرافی اندازه و تعداد فولیکول های تخمدان را اندازه گیری می کنند. این آزمایش ها کمک می کند تا زمان مناسب برای جمع آوری لقاح تعیین شود.
مرحله 6: تزریق
پس از شمارش تعداد و اندازه بهینه فولیکول ها ، مجموعه تخمک ها برنامه ریزی می شوند. تزریق hCG (گوناتروفین کوریونی انسان) صورت می گیرد، و عمل جمع آوری تخمک 36 تا 38 ساعت بعد اتفاق می افتد. تزریق hCG جایگزین هورمون طبیعی لوتئین ساز در بدن می شود و باعث تحریک تخمک گذاری می شود.
مرحله 7: جمع آوری تخمک توسط جراحی
جمع آوری تخمک، معمولاً تحت هدایت سونوگرافی انجام می شود. بیشتر خانمها یک بیهوشی عمومی سبک را ترجیح می دهند .
چند ساعت قبل از جمع آوری تخمک ، باید نمونه منی تازه (اسپرم) تهیه شود ، بنابراین می توان فوراً تخمک ها را بارور کرد.
مرحله 8: لقاح تخمک
تخمک های جمع آوری شده به آزمایشگاه منتقل می شوند و در محیط کشت قرار می گیرند. در IVF ، اسپرم و تخمک های آماده شده در ظرفی قرار می گیرند که لقاح در آنها رخ می دهد. یک اسپرم مرد توسط یک جنین شناس بسیار با تجربه انتخاب می شود و تحت شرابط بسیار خاص ، یک اسپرم به تخمک تزریق می شود.
اگر نگرانی در مورد کیفیت اسپرم وجود داشته باشد ، روند لقاح توسط تزریق اسپرم داخل سلولی، (پلاسمایی) انجام می شود.
مرحله 9: رشد جنین
تخمک و اسپرم سپس در انکوباتورهای جداگانه در 37 درجه قرار داده می شوند تا دمای بدن انسان را تقلید کنند. روز بعد تخمک ها را معاینه می کنند تا مشخص شود که آیا لقاح رخ داده است یا خیر
مرحله 10: انتقال جنین
انتقال جنین یک روش جراحی ساده سرپایی است و معمولاً پنج روز پس از جمع آوری تخمک انجام می شود. جنین ها از طریق سوند بسیار ریز که از دهانه رحم عبور می کند ، به رحم منتقل می شوند ، روشی مشابه پاپ اسمیر.
معمولا تا روز پنجم جنین در آزمایشگاه رشد می کند ، که مرحله بلاستوسیست نام دارد.
مرحله 11: انجماد جنین
هر جنین اضافی که در طی یک چرخه درمانی مورد استفاده قرار نگیرد و برای انجماد مناسب باشد می تواند برای آینده ذخیره شود.
مرحله 12: تست بارداری
دو هفته پس از انتقال جنین ، آزمایش خون انجام می شود. گاهی اوقات ، زنان با وجود بارداری بعلت مصرف دارو هنوز پریود میشوند ، بنابراین در هر صورت آزمایش خون انجام می شود. ما استفاده از کیت های تست حاملگی ادرار را توصیه نمی کنیم ، زیرا داروی هورمونی که در طول درمان ارائه می شود می تواند نتیجه اشتباهی را ارائه دهد.
اگر آزمایش بارداری مثبت باشد ، تقریباً سه هفته بعد اسکن سونوگرافی انجام خواهد شد.

